先生があなたに伝えたいこと
【田中 浩】人工股関節ではインプラント、手術手技、合併症対策ともに著しく進化しています。多くの方の場合、手術後の生活制限はそれほど多くなく、生活をエンジョイされています。【椎木 栄一】人工関節手術はタイミングがとても大事です。最適の時期を見誤らないためにも、専門医に意見を求めましょう。

山口県立総合医療センター
たなか ひろし
田中 浩 先生
専門:股関節
田中先生の一面
1.最近気になることは何ですか?
今後、自分に何ができるのか、何をすべきなのかという「終活」について考えています。
2.休日には何をして過ごしますか?
掃除やガーデニングなど妻の手伝いをしています。ゴルフもたまにしています。

山口県立総合医療センター
しいぎ えいいち
椎木 栄一 先生
専門:膝関節
椎木先生の一面
1.最近気になることは何ですか?
リハビリ強化のためにスタッフを増員しました。その責任者として、運営のしかたをいろいろ考えています。
2.休日には何をして過ごしますか?
囲碁が好きなので、パソコンで囲碁ゲームをすることと、録画しておいたNHK囲碁講座を見るのが楽しみです。あとは読書と犬の散歩です。
 Q. 本日は股関節がご専門の田中先生と、膝関節がご専門の椎木先生に、人工関節置換術(じんこうかんせつちかんじゅつ)についてお話を伺います。まずは股関節から、そのしくみと人工股関節置換術の適応となる疾患について教えてください。
Q. 本日は股関節がご専門の田中先生と、膝関節がご専門の椎木先生に、人工関節置換術(じんこうかんせつちかんじゅつ)についてお話を伺います。まずは股関節から、そのしくみと人工股関節置換術の適応となる疾患について教えてください。
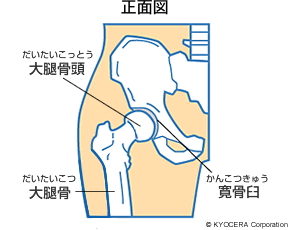
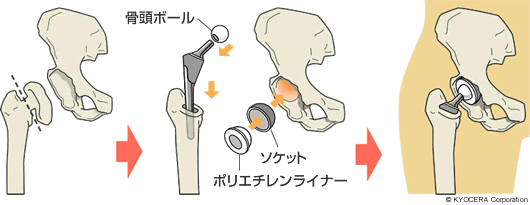
田中先生:股関節は脚の付け根にある関節で、骨盤のくぼみ部分の寛骨臼(かんこつきゅう)に、大腿骨の先端にある大腿骨頭(だいたいこっとう)がはまり込む形状をしています。体重を支え、重心を制御する関節で、球形ですから非常に自由度の高い動きができるのが特徴です。
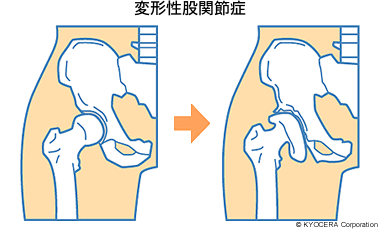
人工股関節の適応となる疾患として代表的なものは、変形性股関節症です。何らかの理由で軟骨がすり減り、寛骨臼や大腿骨頭が変形して、痛みや生活上の活動制限が発生する病気です。
Q. その原因はどのようなものですか?
田中先生:日本人に一番多いのが先天性あるいは発育性といわれる臼蓋形成不全で、臼蓋の部分が浅いんですね。あとはペルテス病(股関節の骨頭部分の血流が悪くなって変形を起こす、主に男児に多い病気)、大腿骨頭すべり症など、子どもの頃の疾患による異常が大人になっても残存するケースがあります。このように関節の形態に異常があると、関節が不安定になるため軟骨がすり減りやすくなります。そこへ老化現象が重なって、変形性股関節症へ進行することが多いですね。ほかには大腿骨頭壊死症や、最近はお薬が良くなって減少はしていますけれども関節リウマチが原因となることもあります。
Q. 膝関節についてはいかがでしょうか?
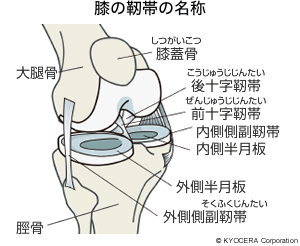
 椎木先生:まずはそのしくみですが、膝関節は膝蓋骨(しつがいこつ)、いわゆる膝のお皿ですね、そして、お皿より上の大腿骨(だいたいこつ)、お皿より下の脛骨(けいこつ)の3つの骨から成り立っています。骨だけではグラグラするので、内側、外側の側副靭帯(そくふくじんたい)、前十字靭帯(ぜんじゅうじじんたい)、後十字靭帯(こうじゅうじじんたい)といった靭帯でそれらをつないでいます。
椎木先生:まずはそのしくみですが、膝関節は膝蓋骨(しつがいこつ)、いわゆる膝のお皿ですね、そして、お皿より上の大腿骨(だいたいこつ)、お皿より下の脛骨(けいこつ)の3つの骨から成り立っています。骨だけではグラグラするので、内側、外側の側副靭帯(そくふくじんたい)、前十字靭帯(ぜんじゅうじじんたい)、後十字靭帯(こうじゅうじじんたい)といった靭帯でそれらをつないでいます。
人工関節の適応となるのはやはり変形性膝関節症ですね。膝関節の形や軟骨に異常が起こり、膝関節が徐々に変形していく病気です。原因としては老化現象というのでしょうか、長年に渡る生活環境と患者さんご自身の体質が大きいと思います。たとえば長い期間、膝を深く曲げた状態で長く作業をしたり重い物を持つような仕事をされていたとか、日常的に長時間正座することが多かったりするなど、関節に無理な力を加え続けた結果、年齢とともに変形が進んでしまうということです。他には関節リウマチの患者さんもおられます。あとは骨折などの外傷ですね。また近年、注目されているのが、ジャンピングスポーツやコンタクトスポーツをされている方が、靭帯断裂をしてしまったのを放置したり気付かなかったりしてスポーツを続けてしまった結果、変形性膝関節症に至るケースです。
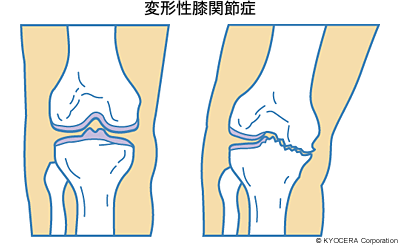
Q. 靭帯断裂をしても気づかないことがあるのですか?
椎木先生:そのときは痛いんですけれども、ある程度時間が経つとなんとなく不安定感は残るものの、痛みはさほど感じなくなることがあります。それで治療が後手に回ってしまい膝関節が変形し、痛みが出てくるわけです。
Q. 変形性股関節症、変形性膝関節症の診断はどのようにされていますか?
 田中先生:股関節の場合はほぼレントゲンで診断できますが、CTやMRIで確認することもあります。
田中先生:股関節の場合はほぼレントゲンで診断できますが、CTやMRIで確認することもあります。
椎木先生:膝関節では、レントゲン所見では特に問題ないのに患者さんは強い痛みを感じているという場合があり、そのときにはMRIで膝関節の詳しい情報を獲得します。そして必要に応じて関節鏡で検査をしますが、その際、患者さんの了解を得た上で、関節鏡視下手術(かんせつきょうしかしゅじゅつ)を同時にすることも多いです。
Q. 関節鏡視下手術とは?
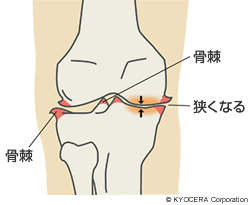 椎木先生:膝の中にカメラを入れて行う手術です。関節内を観察しながら、変性している半月板や軟骨を切除します。また、関節内に骨棘(こつきょく)という本来骨がないところに突出した骨ができることがあって、これが痛みの原因となっている場合は切除します。ただし関節鏡視下手術は根治的なものではありません。対象も限られていて、
当院では、高齢で変形や痛みが初期の段階であることを条件に行います。
椎木先生:膝の中にカメラを入れて行う手術です。関節内を観察しながら、変性している半月板や軟骨を切除します。また、関節内に骨棘(こつきょく)という本来骨がないところに突出した骨ができることがあって、これが痛みの原因となっている場合は切除します。ただし関節鏡視下手術は根治的なものではありません。対象も限られていて、
当院では、高齢で変形や痛みが初期の段階であることを条件に行います。
Q. 変形性関節症と診断されれば手術しか方法がないのですか?
 田中先生:初期ですと保存療法としての運動療法、痛み止め、体重コントロールなどで様子を見ますね。それで改善に向かうこともあります。それでも進行してしまった場合には「人工股関節置換術を考えましょう」ということになります。また、骨切り術という方法もありますけれども、これは30代、40代と若くて軟骨も残っていることが条件になります。
田中先生:初期ですと保存療法としての運動療法、痛み止め、体重コントロールなどで様子を見ますね。それで改善に向かうこともあります。それでも進行してしまった場合には「人工股関節置換術を考えましょう」ということになります。また、骨切り術という方法もありますけれども、これは30代、40代と若くて軟骨も残っていることが条件になります。
椎木先生:膝関節においては、保存療法は人工関節までの時間を稼ぐという意味合いが強いです。ただ若い方は活動性が高くて筋力もしっかりしていますので、骨切り術や軟骨移植など生体を温存する治療が効果的です。ケースバイケースですが、一生それで大丈夫という方もおられます。
Q. わかりました。では人工関節の耐用年数はそれぞれどれくらいなのでしょうか?
田中先生:患者さんには20年から30年といっています。でも20年前に手術した方が今も問題なくやっておられますし、30年間で95%以上保っている人工股関節があるという論文もあります。現在では人工股関節自体の性能もずっと良くなっていますから、今後は、30年以上期待できるのではないかと思いますよ。
Q. それは期待したいですね。膝はいかがですか?
椎木先生:膝関節は関節面が複雑なこともあり、股関節よりも低めにいわざるを得ないところがあります。しかしながら私が整形外科医になった頃は、人工膝関節の耐用年数は10年といわれていましたが、現在は専門医が正確な手術をすれば、20年は保つだろうといわれています。人工膝関節や手術手技が格段に進歩していることは確かです。
Q. 耐用年数が大幅に延びたのには、人工関節自体の進歩も大きいのですね。そのことについて少し詳しく教えていただけますか?
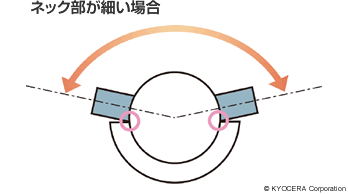
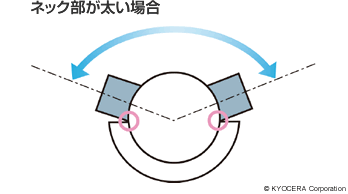
田中先生:股関節では、日本人の骨の形態に合わせたデザインのものが出てきました。性能面ではインプラントの強度が上がり、細いネックが使えるようになって可動域(人工関節が動ける角度)を大きくすることができました。また、摩耗しにくいポリエチレンが開発されて薄いライナーと大きな骨頭が使用できるようになり、ジャンピングディスタンス(下図参照)を確保することで、人工股関節の大きなリスクである脱臼の確率が低減しました。
![]()
![]()
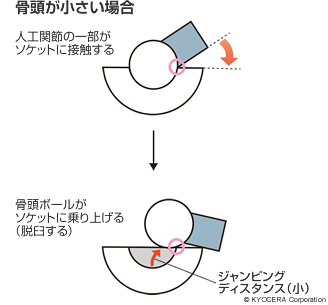
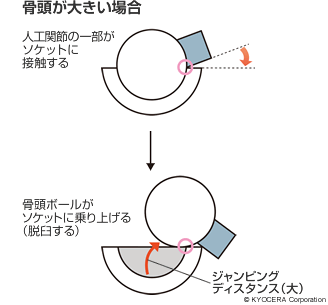
 また、最近の寛骨臼側のソケットには3Dポーラス(多孔質)構造になっているものがあり、骨がソケットにしっかりと食い込む(入り込む)ので、手術時からしっかりと固定されます。なおかつ時間とともに骨がポーラス構造の中に入っていくので、初期固定および二次的な生体的固定も非常によくなりました。大腿骨側にも同じような素材のものが出てきています。これによって翌日から全体重をかけて歩くことができ、リハビリも早く始められるようになりました。長期的には骨と一体化することを考えれば、表現としては一部の特殊な症例を除き「骨と金属は一生保つ」といっていいでしょう。そうなると結局、人工股関節の入れ替えの大きな原因は、骨頭ボールがポリエチレンライナーの中で動くことでおこる摩耗になるんですね。ですから、もし入れ替えが必要になっても、余程のことがなければ、ライナーの交換だけで済むということです。最新の摩耗対策については、ポリエチレンの表面に特殊な加工を施す、Aquala(アクアラ)という新しい技術が登場しています。この技術によって、さらに摩耗リスクの低減が期待されています。
また、最近の寛骨臼側のソケットには3Dポーラス(多孔質)構造になっているものがあり、骨がソケットにしっかりと食い込む(入り込む)ので、手術時からしっかりと固定されます。なおかつ時間とともに骨がポーラス構造の中に入っていくので、初期固定および二次的な生体的固定も非常によくなりました。大腿骨側にも同じような素材のものが出てきています。これによって翌日から全体重をかけて歩くことができ、リハビリも早く始められるようになりました。長期的には骨と一体化することを考えれば、表現としては一部の特殊な症例を除き「骨と金属は一生保つ」といっていいでしょう。そうなると結局、人工股関節の入れ替えの大きな原因は、骨頭ボールがポリエチレンライナーの中で動くことでおこる摩耗になるんですね。ですから、もし入れ替えが必要になっても、余程のことがなければ、ライナーの交換だけで済むということです。最新の摩耗対策については、ポリエチレンの表面に特殊な加工を施す、Aquala(アクアラ)という新しい技術が登場しています。この技術によって、さらに摩耗リスクの低減が期待されています。
椎木先生:膝関節もデザインは大きく進化し、以前に比べて自然な動きができるようになり、耐久性も大幅にアップしました。もちろんこれには、関節バランスの調整など手術手技の向上や動態解析などの理論の進歩が大きく影響しています。
※Aquala(アクアラ)は京セラ株式会社の登録商標です。
 Q. 手術手技の進歩とは具体的にどのようなことでしょうか?
Q. 手術手技の進歩とは具体的にどのようなことでしょうか?
椎木先生:当院では膝関節、股関節ともに、コンピュータによる術前計画支援システムを採用しています。CTで撮影した患者さんの関節の画像をコンピュータに入れて3D(立体)化させ、どのサイズの人工膝関節をどう入れようかということを、画面上であらかじめきっちりとシミュレーションできます。さらに靭帯バランスも数値として表示されますので、非常に正確にバランスよく設置できるようになりました。
また膝関節でいえば、最近はあまり注目されなくなっていたMIS(最小侵襲手術)が再び脚光を浴びています。皮膚切開の長さが小さいというよりは、筋肉を切らないことで術後の痛みが少なく、早期リハビリ、社会復帰が叶うことが大きなメリットです。MISにはメリットがあってもデメリットはないと考え、私は採用しています。もちろん症例により、MISが難しい患者さんには切開を大きくして手術しています。
![]()
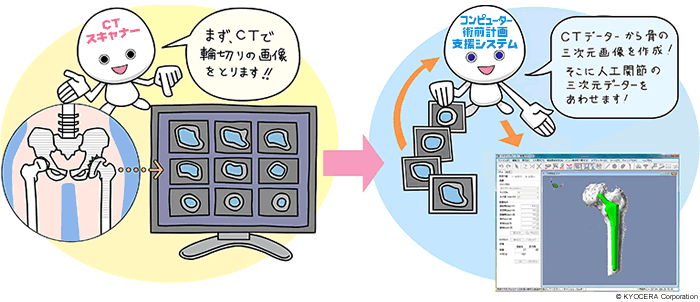
田中先生:人工関節というのは形が決まっています。カスタムメイドではありませんね。一方で股関節は形態異常を伴うことが多いので、その形状は千差万別です。一人一人違う股関節に画一化された人工関節を入れるのですから、この術前のシミュレーションがとても重要なんです。さまざまな人工股関節を頭の中で想定し、どのタイプ、どのサイズを選択してどういう位置に入れれば最善なのかが、一目でわかるようになったのは格段の進歩です。もちろん膝関節も股関節も、ベースには術者の経験や高い技術が必要なことはいうまでもありません。
 Q. 人工股関節手術においてもMISを採用されているのですか?
Q. 人工股関節手術においてもMISを採用されているのですか?
田中先生:はい。ただ、椎木先生もいわれたように皮膚切開が小さいというだけではあまり意味がなくて、筋肉、特に股関節なら、関節を安定させる外旋筋群(がいせんきんぐん)を切らないことが一番大事。そのためにアプローチ法(切開法)を配慮しています。
Q. 筋肉を切らないアプローチ法とはどのような方法ですか?
田中先生:前方アプローチ(DAA:Direct Anterior Approach)です。先ほどいいましたように、人工股関節の最大のリスクである脱臼については、人工股関節の形状の進化で低減しましたけれども、さらに、この外旋筋群を切らない方法を行うことで、当院ではほとんど生活制限なしで脱臼率1%以下を実現しています。
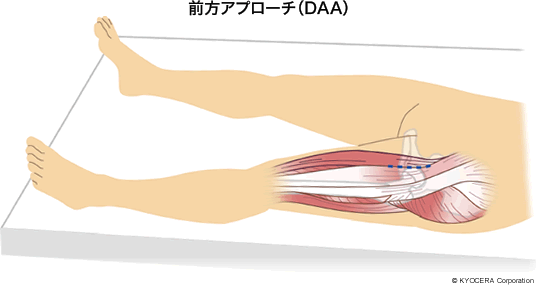
Q. そういえば、こちらは、日本で初めて前方アプローチをされた病院だそうですね。
田中先生:そうなんですよ。前方アプローチは1950年頃でしたか、フランスで始まりました。当院の弓削名誉院長が1970年代に日本で初めて導入したんです。当時で300例ほど行われたようですが、高価な牽引手術台が必要で、技術的にもやっかいな手術でしたから一般化するには至らず、長らく前方アプローチは行われていませんでした。やりやすい方法が開発されて、日本で復活したのは2003~2004年頃。当院でも再び4年ほど前から本格的に導入しました。
Q. ほかにも前方アプローチのメリットはありますか?
田中先生:両側の脚を同時に手術ができるのもメリットです。両側の股関節に疾患がある方は意外に多く、その場合は片側ずつ手術しますが、もう片側の股関節の疼痛(とうつう:痛み)や拘縮(こうしゅく:皮膚や筋肉などの収縮のために関節の動きが制限されること)のためにリハビリがなかなか思うようにできません。両側の手術を同時に行うことで、手術中に脚の長さを同じ長さにそろえられることも大きな利点です。
Q. 手術の合併症についてはいかがでしょうか?
 椎木先生:合併症についても万全を期しています。たとえば輸血の危険性をなくすために手術時の出血を抑えるようにしています。だから当院では手術前の自己血は採っていないんですよ。膝の手術に関しては、貧血の方以外に手術中に輸血をすることはほとんどありません。股関節の手術も出血しなくなりましたよね?
椎木先生:合併症についても万全を期しています。たとえば輸血の危険性をなくすために手術時の出血を抑えるようにしています。だから当院では手術前の自己血は採っていないんですよ。膝の手術に関しては、貧血の方以外に手術中に輸血をすることはほとんどありません。股関節の手術も出血しなくなりましたよね?
田中先生:そうですね。両側同時に手術をするときには希望者には自己血を採っていただきますが、それ以外はないですね。止血のために最新の器具や器械を使用していますから、以前に比べると本当に出血しなくなりました。両方ともちょっと高価なんですけど...。「患者さんのためにできることをする」というのが当院のモットーですので、多少お金がかかってもやろうと頑張っています(笑)。
椎木先生:「自分の家族だったらこうしてほしい」という治療、手術をしようということですね。
Q. 先生方は難しい症例もたくさん経験されているとお聞きしています。
 田中先生:股関節も膝関節も変形がかなり進行している患者さんに対して、両方を同時に手術したり、多数回手術をしてもうまくいかなかったという患者さんを受け入れることは確かに少なくありませんね。
田中先生:股関節も膝関節も変形がかなり進行している患者さんに対して、両方を同時に手術したり、多数回手術をしてもうまくいかなかったという患者さんを受け入れることは確かに少なくありませんね。
椎木先生:ここは総合病院ですから、全科あって専門医が揃っているというのも、難しい症例に立ち合う我々としては心強いところだと感じています。
Q. ありがとうございました。最後に、股関節、膝関節の痛む方、人工関節手術を考えておられる方へ一言ずつお願いします。
 田中先生:今まで説明してきましたように、人工関節をはじめ手術手技も合併症対策も本当に進歩しています。個人差がありますけれども、手術後の生活制限はほとんどありませんし、趣味なども楽しんでいただけます。前向きに臨んでいただける手術ということをぜひ知っていただきたいと思います。
田中先生:今まで説明してきましたように、人工関節をはじめ手術手技も合併症対策も本当に進歩しています。個人差がありますけれども、手術後の生活制限はほとんどありませんし、趣味なども楽しんでいただけます。前向きに臨んでいただける手術ということをぜひ知っていただきたいと思います。
椎木先生:人工関節は、時期を見誤らず、タイミングよく手術を受けていただくのがとても大切だと思います。あまりに進行しますと手術も難しくなりますし、何より、現役のうちに手術を受けていただくことが、充実した人生を送っていただくことにつながりますから。そのためにも、ぜひ、専門医の意見を聞くことをお勧めします。
Q. 最後に患者さんへのメッセージをお願いいたします。
取材日:2014.8.18
*本文、および動画で述べられている内容は医師個人の見解であり、特定の製品等の推奨、効能効果や安全性等の保証をするものではありません。また、内容が必ずしも全ての方にあてはまるわけではありませんので詳しくは主治医にご相談ください。



先生からのメッセージ
人工股関節ではインプラント、手術手技、合併症対策ともに著しく進化しています。多くの方の場合、手術後の生活制限はそれほど多くなく、生活をエンジョイされています。(田中先生)
人工関節手術はタイミングがとても大事です。最適の時期を見誤らないためにも、専門医に意見を求めましょう。(椎木先生)